- Без лікування холера може вбивати до 50% пацієнтів із тяжким перебігом захворювання. Своєчасне та належне лікування істотно знижує ризик смерті.
- Хоча орієнтиром для холери є CFR, що не перевищує 1%, смерті від зневоднення унаслідок цього захворювання не повинні траплятися.
- Приблизно 80% інфікованих холерою хворіють безсимптомно, однак такі особи можуть передавати захворювання, виділяючи бактерії V. cholerae у довкілля. Бактерії холери присутні у фекаліях особи упродовж 14 днів після інфікування.
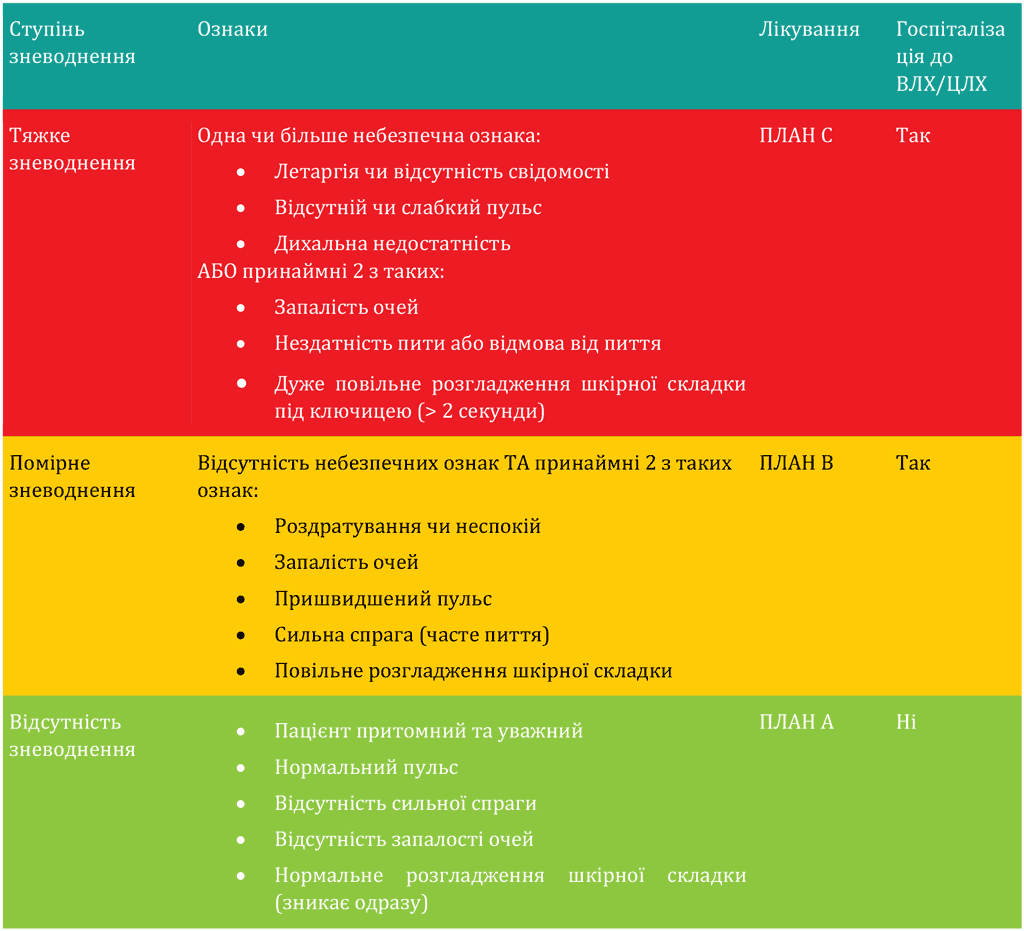
Таблиця 2. Ступінь зневоднення, ознаки та плани лікування пацієнтів із холерою
- У приблизно 20% пацієнтів із симптомами холери розвивається гостра водяниста діарея, яка призводить то тяжкого зневоднення та смерті за відсутності лікування.
- Тяжкість перебігу захворювання корелює з кількістю бактерій V. cholerae, що потрапили в організм, наявністю імунітету внаслідок попереднього інфікування чи вакцинації, застосуванням штучного вигодовування і, як наслідок, відсутністю пасивного імунітету у немовлят, недоїданням, наявністю імунодефіциту, зниженням здатності до вироблення шлункового соку (який нейтралізує збудника) та приналежністю крові до групи О.
Оцінювання та медичне сортування пацієнтів
- Оцінювання ступеня зневоднення пацієнта є необхідним для визначення плану лікування (таблиця 2).
- Тяжке зневоднення є станом, що потребує невідкладної медичної допомоги. Швидка діагностика та лікування можуть врятувати життя.
- Пацієнти, у яких відсутні ознаки зневоднення або які мають деякі ознаки зневоднення, успішно одужують при своєчасному застосуванні РПР.
- Пацієнти з помірним або тяжким зневодненням потребують госпіталізації у ВЛХ/ЦЛХ. Пацієнти, у яких відсутні ознаки зневоднення, можуть лікуватися вдома, у ППР чи в амбулаторному відділенні ВЛХ/ЦЛХ.
Реєстрація та госпіталізація пацієнтів
- Внесіть дані пацієнта у список/реєстр, що використовується у ВЛХ/ЦЛХ чи ППР.
- Для кожного пацієнта заповнюйте форму про прийом та медичне сортування із зазначенням особистих та клінічних даних, результатів фізикального огляду та діагностики, даних щодо лікування та лабораторних досліджень (результатів ШДТ, зразків, зібраних та відправлених для проведення культурального дослідження). Пізніше слід зазначити результат лікування (виписано, виписано за ініціативи пацієнта, переведено, смерть). Див. додаток 12 «Форма госпіталізації і медичне сортування».
- Лікування призначається на підставі рівня зневоднення пацієнта. Так, пацієнт може мати тяжке чи помірне зневоднення або не мати зневоднення взагалі. Пацієнтів, у яких відсутні ознаки зневоднення або які мають деякі ознаки зневоднення, лікують за допомогою РПР (плани А та В відповідно). Пацієнти з тяжким зневодненням потребують в/в регідратації (план C). Див. додаток 11 «Блок-схема ведення випадків холери».
- Лікування за планом А передбачає регідратацію за допомогою РПР. Її можна проводити вдома, у ППР чи в амбулаторному відділенні ВЛХ/ЦЛХ. План А не вимагає госпіталізації у стаціонарне відділенні ВЛХ/ЦЛХ, однак, пацієнтам, які отримують медичну допомогу у лікувальній структурі, слід забезпечити спостереження протягом 2–4 годин перед випискою. Таких пацієнтів також слід вносити до списку пацієнтів/реєстру.
- Лікування за планами B та C вимагає госпіталізації у стаціонарне відділення ВЛХ/ЦЛХ для поповнення втрат рідини, зафіксованих на момент госпіталізації.
- Лікування за планом C та інфузійної терапії потребують лише пацієнти з тяжким зневодненням. Після того, як у пацієнта відновлюється здатність безпечно споживати рідину, план С доповнюють РПР.
- Антибіотики призначають пацієнтам із тяжким зневодненням, а також пацієнтам, які мають часті епізоди діареї (щонайменше один епізод на годину протягом перших 4 годин лікування), не відповідають на лікування (все ще мають зневоднення після завершення початкової 4-годинної регідратаційної терапії) або мають супутні стани чи захворювання, які ускладнюють перебіг та лікування холери, незалежно від ступеня зневоднення (див. нижче інформацію щодо антибіотикотерапії).
- Дітям віком від 6 місяців до 5 років слід негайно призначати добавки з цинком (20 мг цинку перорально протягом 10 днів) для зменшення обсягів випорожнень та тривалості епізодів діареї незалежно від ступеня зневоднення.
Приготування і застосування РПР
- Для приготування РПР використовується безпечна вода, оброблена за допомогою відповідних методів (див. додаток 13 «Методи оброблення побутової води»).
- Свіжі РПР потрібно готувати щодня. РПР слід зберігати протягом не більше ніж 12 годин при кімнатній температурі або до 24 годин у холодильнику. Для приготування РПР використовуються готові саше, що містять солі та мінерали.
- РПР слід приймати регулярно невеликими порціями. Якщо прийом РПР викликає у пацієнта блювання, прийом РПР слід сповільнити та поступово нарощувати після припинення блювання.
- Окрім обсягів РПР, визначених планом лікування, пацієнти мають вживати РПР додатково, щоб компенсувати поточні втрати рідини, спричинені тривалими діареєю та блюванням.
План А. Пероральна регідрація для пацієнтів, у яких відсутні ознаки зневоднення
- Пацієнтів, які не мають ознак зневоднення, лікують за допомогою РПР.
- Пацієнтів, у яких відсутні ознаки зневоднення, немає потреби госпіталізувати у стаціонарне відділення ВЛХ/ЦЛХ. Вони можуть лікуватися вдома, у ППР чи в амбулаторному відділенні ВЛХ/ЦЛХ.
- Якщо пацієнт отримує лікування у ППР чи ВЛХ/ЦЛХ:
- спостерігайте за пацієнтом протягом 2–4 годин, аби впевнитися, що він нормально переносить лікування РПР, а також
- надайте чіткі інструкції щодо догляду під час обсервації та перед тим, як відправити пацієнта додому. Рекомендуйте пацієнту чи особі, яка здійснює догляд за ним, приймати/давати пацієнту РПР після кожного рідкого випорожнення та негайно повернутися до лікувальної структури, якщо стан пацієнта погіршуватиметься (багаторазове блювання, збільшення кількості випорожнень, відмова або неспроможність пацієнта пити чи їсти).
- Пацієнт має приймати РПР після кожного рідкого випорожнення для підтримання водного балансу до припинення діареї.
- Після кожного рідкого випорожнення давайте пацієнту необхідний обсяг РПР (таблиця 3).
План В. Пероральна регідрація для пацієнтів, у яких присутні деякі ознаки зневоднення
- Пацієнтів, що мають деякі ознаки зневоднення, слід госпіталізувати у ВЛХ/ЦЛХ.
- Протягом перших 4 годин початкового лікування їм слід давати РПР у дозуванні, що визначається відповідно до ваги пацієнта (75 мл/кг).
- Додатково давайте пацієнту визначений обсяг РПР для поповнення втрат рідини унаслідок діареї, що триває (згідно з таблицею 3).
Таблиця 3. Об’єм РПР, який слід давати пацієнтам після кожного рідкого випорожнення, за віковою групою

- Пацієнти з деякими ознаками зневоднення не потребують інфузійної терапії, але за їх станом необхідно пильно спостерігати протягом перших 4 годин.
- Якщо у пацієнта спостерігається сильне блювання, він не може пити, або в будь-який момент з’являються ознаки сильного зневоднення, слід негайно перейти до лікування за планом С.
- Якщо пацієнт усе ще має зневоднення після завершення початкової 4-годинної регідратаційної терапії, повторіть лікування за планом B протягом 4 годин і проведіть повторне оцінювання ступеня зневоднення.
- Якщо пацієнт не має ознак зневоднення після завершення початкової 4-годинної регідратаційної терапії, його можна виписувати та відправляти додому. Рекомендуйте пацієнту чи особі, яка здійснює догляд за ним, приймати/давати пацієнту РПР після кожного рідкого випорожнення та негайно повернутися до лікувальної структури, якщо стан пацієнта погіршуватиметься (багаторазове блювання, збільшення кількості випорожнень, відмова або неспроможність пацієнта пити чи їсти).
План С. Інфузійна терапія для випадків тяжкого зневоднення
- Тяжке зневоднення є станом, що потребує невідкладної медичної допомоги. Долю пацієнта можуть вирішити секунди.
- У пацієнтів із тяжким зневодненням слід негайно починати інфузійну терапію.
- Щойно пацієнт зможе пити, інфузійну терапію слід доповнити прийомом РПР (згідно з таблицею 3).
- Для початкової інфузійної терапії застосовується лактат Рінгера. Якщо лактату Рінгера немає в наявності, для в/в регідратації можна використовувати такі розчини:
- фізіологічний розчин;
- 5% розчин глюкози із фізрозчином;
- сольовий розчин для лікування холери.
- Не рекомендовано застосовувати 5% розчин глюкози (декстрози) в чистому вигляді.
- Вводьте загальний обсяг лактату Рінгера з розрахунку 100мл/кг ваги пацієнта, розділивши його на два періоди. Для дітей віком до 1 року швидкість інфузії під час кожного періоду має бути нижчою (див. таблицю 4).
Таблиця 4. Об’єм лактату Рінгера за віковою групою
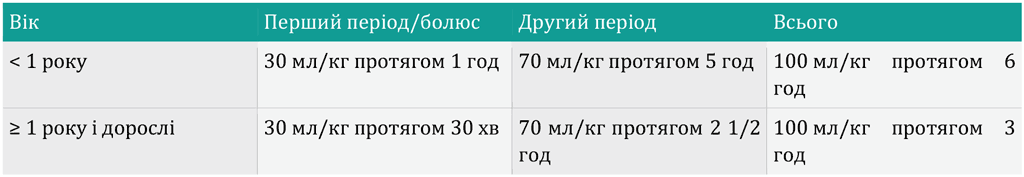
- Для введення відповідної кількості рідини протягом першого періоду (болюсного введення) може знадобитися більше ніж одна система для інфузій.
- Якщо в/в регідратація неможлива, і пацієнт не може пити, РПР вводять за допомогою назогастрального зонда. За першої можливості здійснюється перехід на в/в регідратацію. Не використовуйте назогастральні зонди для пацієнтів, у яких спостерігається блювання.
- Можна використовувати інші системні варіанти доступу, такі як стегнова вена чи внутрішньокістковий доступ, якщо персонал має відповідну підготовку та необхідні матеріали.
- Щойно пацієнт приходить до тями та припиняє блювати, слід заохочувати його до прийому РПР.
- Слід вимірювати обсяги виведеної рідини та додавати еквівалентні об’єми до дозувань, передбачених початковим лікуванням. Спершу рідину можна вводити внутрішньовенно, але щойно пацієнт зможе безпечно пити, слід починати прийом РПР.
- Пильно спостерігайте за станом пацієнта та регулярно проводьте повторні оцінювання (кожні 15–30 хвилин).
- Проводьте повне повторне оцінювання кожні 6 годин для дітей віком до 1 року та кожні 3 години для всіх інших пацієнтів. Якщо рівень гідратації покращився і пацієнт може пити, слід перейти до лікування за планом В за наявності деяких ознак зневоднення або до лікування за планом А за відсутності ознак зневоднення.
- Діти з важким гострим недоїданням (SAM), люди похилого віку та пацієнти з декомпенсованими хронічними станами (такими як застійна серцева недостатність, цукровий діабет, гіпертонія) особливо вразливі до ускладнень, пов’язаних із холерою.
- Набряк легень може розвинутися за надлишкового в/в ведення рідини, а за нестачі введеної рідини розвивається ниркова недостатність. Гіпоглікемія та гіпокаліємія загрожують дітям із недоїданням, яким для регідратації вводять лише лактат Рінгера.
- Антибіотики здатні зменшувати об’єми і тривалість діареї, а також скорочувати період виділення V. cholerae.
- Антибіотики показані:
- пацієнтам із холерою, госпіталізованим із тяжким зневодненням;
- пацієнтам, які мають часті епізоди діареї (щонайменше один епізод на годину протягом перших 4 годин лікування) або не відповідають на лікування (все ще мають зневоднення після завершення початкової 4-годинної регідратаційної терапії) — незалежно від рівня зневоднення; та
- пацієнтам із супутніми станами (у тому числі вагітним жінкам) чи захворюваннями (такими як важке гостре недоїдання чи ВІЛ) — незалежно від рівня зневоднення.
- Антибіотики слід давати як тільки пацієнт буде у змозі приймати ліки перорально (після припинення блювання).
- Доксициклін: одна доза (300 мг для дорослих; 2–4 мг/кг для дітей віком до 12 років) є пріоритетним антибіотиком для всіх пацієнтів, включаючи вагітних жінок.
- Якщо задокументована резистентність до доксицикліну, дорослим слід давати азитроміцин (1 г) або ципрофлоксацин (1 г) перорально однією дозою. Дітям віком до 12 років призначають азитроміцин у дозуванні 20 мг/кг (макс. 1 г) або ципрофлоксацин у дозуванні 20 мг/кг (макс. 1 г) перорально однією дозою. Див. таблицю 5.
Таблиця 5. Антибіотикотерапія

- Лабораторії повинні моніторувати патерни резистентності штаму на початку і під час спалаху та інформувати клінічний персонал для адаптації лікування відповідним чином(див. розділ 4 «Моніторинг спалаху»).
- Масова хіміопрофілактика не рекомендована. Доцільність проведення вибіркової хіміопрофілактики можна розглядати в умовах високого ризику, напр., у в’язницях.
For additional information, see GTFCC. Technical Note – Use of antibiotics for the treatment and control of cholera. May 2018
- Добавки з цинком призначають дітям віком від 6 місяців до 5 років, які мають водянисту діарею, для зменшення обсягів випорожнень та тривалості епізодів діареї (незалежно від причини чи ступеня зневоднення). За наявності негайно призначайте добавки з цинком (20 мг цинку перорально протягом 10 днів).
- Цинк може зменшувати адсорбцію деяких класів антибіотиків, зокрема ципрофлоксацину. Для збереження ефекту таких антибіотиків їх слід приймати за 2 години до прийому цинку або через 4–6 годин після прийому цинку.
- Діти, які отримують спеціальне харчування для лікування SAM, не потребують добавок із цинком, оскільки лікувальне харчування вже містить цинк у достатній кількості.
Виписка та просвіта в питаннях здоров’я і гігієни
Розглядайте можливість виписки, якщо:
- ознаки зневоднення відсутні;
- пацієнт здатен приймати РПР без блювання;
- епізоди водянистої діареї відсутні протягом 4 годин;
- пацієнт здатен ходити без допомоги;
- пацієнт має сечовипускання;
Перед випискою:
- Пацієнти повинні отримати інструкції щодо того, коли необхідно повертатися до ВЛХ/ЦЛХ та як забезпечувати профілактику інфікування холерою.
- Надайте пацієнтам та особам, які здійснюють догляд за ними, РПР та впевніться, що вони здатні правильно готувати та приймати/давати РПР вдома без нагляду.
- Поінформуйте пацієнтів, членів їх родин та осіб, які здійснюють догляд за ними, щодо запобіжних заходів та правил, яких слід дотримуватися на рівні домогосподарства:
- Пити та використовувати безпечну воду.
- Мити руки безпечною водою з милом чи використовувати ABHR у критичних випадках, зокрема після відвідування вбиральні чи контакту з дитячими фекаліями, а також перед приготуванням та вживанням їжі. Завжди мити руки до та після догляду за пацієнтом, після контакту із забрудненими предметами (такими як одяг, білизна) чи біологічними рідинами.
- Ретельно проготовувати їжу та вживати її одразу після приготування.
- Змінювати та прати з 0,2% розчином хлору постільну білизну чи одяг, які могли контактувати з фекаліями хворого на холеру. Якщо хлору немає, постільну білизну та одяг пацієнтів можна дезінфікувати шляхом кип’ятіння протягом 5 хвилин та висушування під прямими сонячними променями або за допомогою прання з милом і ретельного висушування під прямими сонячними променями.
- Якщо у члена домогосподарства з’являється гостра водяниста діарея, слід розпочинати прийом РПР та негайно звернутися за медичною допомогою.
- Під час догляду за людьми, які захворіли на холеру, не пригощайте їжею та напоями людей, які не є членами домогосподарства хворої особи.
- Дозволено приймати відвідувачів, якщо людина з холерою потребує компанії; відвідувачі повинні дотримуватися рекомендацій щодо гігієни рук.
- Для приготування РПР слід використовувати безпечну воду, оброблену за допомогою відповідних методів (див. додаток 13 «Методи оброблення побутової води»).
- Слід готувати свіжі РПР щодня та зберігати їх протягом не більше ніж 12 годин при кімнатній температурі або до 24 годин у холодильнику.
- Для приготування РПР використовуються готові саше, що містять солі та мінерали. На пакованні зазначено, який обсяг чистої води необхідний для того, щоб розчинити вміст одного саше РПР.
Лікування холери у дітей із SAM
- Для дітей із недоїданням існує ризик ускладнень, пов’язаних із холерою, та навіть смерті від захворювання.
- Слід направляти дітей із SAM і підозрою на холеру, у заклади з лікування холери (ВЛХ/ЦЛХ) для надання їм невідкладної допомоги.
- Для визначення плану лікування необхідно провести оцінювання харчового статусу та рівня зневоднення дитини.
- Для пероральної регідратації дітей із SAM у період спалаху холери застосовуються стандартні РПР. Не використовуйте ReSoMal (розчин для регідратації при недоїданні).
- У випадку тяжкого зневоднення, що потребує інфузійної терапії, слід дотримуватися рекомендацій щодо регідратації дітей із недоїданням.
- Важливо пильно спостерігати за процесом регідратації дітей із SAM, оскільки існує серйозний ризик гіпергідратації.
- Грудне вигодовування і годування лікувальними сумішами слід продовжувати протягом усього процесу регідратації.
- Про плани лікування дітей із SAM, див
Лікування холери у вагітних жінок
- Для вагітних жінок із холерою існує значно вищий ризик втрати дитини порівняно із загальною популяцією вагітних жінок. Немає жодних доказів того, що ризик інфікування або тяжкості перебігу холери є вищим серед вагітних жінок.
- Ризик втрати плода зумовлюється ступенем зневоднення та блюванням. Тяжке зневоднення та багаторазове блювання збільшують ризик втрати плода.
- Антибіотикотерапію призначають усім вагітним жінкам із холерою незалежно від ступеня зневоднення. Див. вище інформацію щодо антибіотикотерапії.
- Визначити ступінь зневоднення може бути досить складно на пізніх термінах вагітності, що призводить до недооцінки тяжкості перебігу захворювання. Ступінь зневоднення та процес лікування вагітних жінок повинні ретельно моніторуватися, аби підтримувати баланс рідини в організмі та нормальний систолічний артеріальний тиск для забезпечення достатнього кровообігу в матці.
- Профілактичне застосування ОВХ вважається безпечним та рекомендоване під час вагітності (див. розділ 9 «Оральна вакцина проти холери»).
- У випадку великих спалахів організовуйте ЦЛХ/ВЛХ таким чином, щоб забезпечити вагітним жінкам конфіденційність, особливо під час пологів, та доступ до послуг у сфері репродуктивного здоров’я.
Додаткові ресурси:
- Technical Note Organization of Case Management during a Cholera Outbreak. Global Task Force on Cholera Control. June 2017 Click here
- Cholera outbreak: assessing the outbreak response and improving preparedness. Global Task Force on Cholera Control. 2010 Click here
- Managing a cholera epidemic. Chapter 5. Cholera case management. MSF. August 2017. Click here
- Technical Note Use of antibiotics for the treatment and control of cholera. Global Task Force on Cholera Control. May 2018 Click here
- Treatment of cholera in children with SAM





